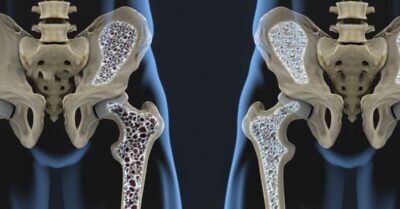
骨粗鬆症の予防

骨の成長が止まった成人以降は、通常では骨量が増えることはないため、食事のみで骨が増えることはありません。
ましてや、サプリメントの摂取のみで骨折が予防できるわけでもありません。
ただし成人以降の方でも、骨に必要な栄養を食事から十分に摂取したり、骨に刺激を与える運動、薬物治療を組み合わせることで、健康な骨を維持することが可能です。
骨粗鬆症予防の食事
予防を目的として骨を強く健康に保つには、食事と運動が何よりも大切です。

まずは、食事についてのポイントを紹介します。
- 適正なカロリー摂取と適度なタンパク質摂取を心がける。
- カルシウム、ビタミンD、ビタミンKを充分に摂取する。
- 減塩に心がける。
- 喫煙、過度の飲酒、大量のカフェイン摂取を控える。
適正カロリーの摂取
適正な体重を維持することは、骨粗鬆症においても重要です。
痩せているほど骨折リスクが高くなる閉経後の女性が、体重減少をした場合、骨量だけでなく筋肉量も減ってしまうからです。
とはいえ「肥満であれば良いか?」と言うと、そうではありません。
肥満は、生活習慣病などのリスクも増してしまいますので、いずれにしても適正体重を維持することが大切になるわけです。
ちなみに、骨粗鬆症と生活習慣病の予防方法については、こちらの「骨粗鬆症と生活習慣病」ページにて詳しく解説していますので、こちらもぜひご覧ください。
カルシウム
カルシウムは、骨の主要な構成成分です。
体内のカルシウムの99%は、骨に存在しています。材料であるカルシウムを十分に摂取しないと、骨量を維持することができません。
厚生労働省が発表した「日本人の食事摂取基準」によると、男女ともに12-14歳の成長期には、人生で最大のカルシウム摂取量が推奨されています。
成人以降の数値は、成長期に推奨量のカルシウムがしっかりと摂取されていて、骨量が十分に獲得された場合の想定値が考えられています。
そのため、骨粗鬆症治療として必要とされるカルシウム量はこれよりも多くなり、「骨粗鬆症の予防と治療ガイドライン」によると「1日あたり700-800ミリグラム」が推奨されています。
カルシウムは、
- 牛乳
- 乳製品
- 小魚
- 緑黄色野菜
- 大豆や大豆製品
に多く含まれています。

チーズなどの乳製品を多く摂取している欧米人と比べると、日本をはじめとしたアジアの国ではカルシウム摂取量が少ない傾向にあります。
国別のカルシウム摂取量を見ると、日本人のカルシウム摂取量は、欧米人の半分にも達していないことが分かっています。
※C.S.Shin and K.M.Kim,Endocrinol Metab (Seoul) 30 (1), 27-34, 2015
タンパク質
タンパク質は、骨のコラーゲンを作る材料であるとともに、全身の筋肉を作るための最も重要な材料でです。
骨粗鬆症の対策には筋肉の維持も欠かせません。これに関しては、後ほど「運動療法」部分にて述べます。
また、タンパク質には、骨粗鬆症の場合の推奨量は決められていません。
そのため、健常成人の推奨量を参考にしてタンパク質を摂取するとよいでしょう。
必要とされるタンパク質の量は、性別や体格に応じて異なります。
おおむね「体重と同程度のグラム数」を摂取すれば良いのですが、年齢や腎機能などに応じて減らす必要も出てきますので、不安な方は担当医にご相談されるのが良いでしょう。
大阪または近隣にお住まいの方でしたら、当院「むつみクリニック」でも対応可能です。お気軽にご相談ください。
タンパク質は、
- 肉
- 魚
- 卵
- 豆類
に多く含まれています。
特に、鶏むね肉/サケ/卵には豊富にタンパク質が含まれていますので、参考にしてみてください。
ビタミンD / ビタミンK
骨にとって必要なビタミンには、「ビタミンD」と「ビタミンK」があります。
ビタミンDは、食事での摂取とともに、日光からの紫外線を浴びることで皮膚でも合成されます。
ビタミンKは、骨の形成を促す働きがあります。正常な骨をつくるために必要なビタミンです。
ビタミンD
ビタミンDは、皮膚で合成されたあとに肝臓と腎臓で活性化され、「活性型ビタミンD」というものになって初めて効果が発揮されます。
ビタミンDには、
- 腸管からのカルシウム吸収を促進する。
- 腎臓からのカルシウム吸収を促進する。
- 骨吸収の機能をうまくコントロールする。
などの作用があります。
「骨粗鬆症の予防と治療ガイドライン」において、ビタミンDの摂取量の目安は「1日あたり15-20マイクログラム」とされています。
骨粗鬆症になりやすい高齢者の方々は、ビタミンDが不足している方が多いです。
その原因として、食事からの吸収力低下や、外出を控えるライフスタイルの変化によって、日光にあたらない時間が増えていることが挙げられます。
以上のことから骨粗鬆症対策のためには、健康成人が必要とする目安量よりさらに多くのビタミンDを摂取するように心がけることが大切です。

ビタミンDは、魚に多く含まれています。
日本人のビタミンD摂取は、ほとんど魚類に依存しているのですが、きのこ類にも比較的多く含まれています。
特に、「乾燥きくらげ」にはビタミンDがたっぷり含まれています。
また、食事の際には、ビタミンDとカルシウムを一緒に摂取することが大切です。
一緒に摂取することで、腸管からのカルシウムの吸収効率を高めることができるからです。
ビタミンK
ビタミンKは、骨の形成を促進する働きがあります。つまり、正常な骨を作るのに必要なビタミンです。
骨粗鬆症の場合に必要なビタミンK摂取量は、「骨粗鬆症の予防と治療ガイドライン」によると「1日あたり250-300マイクログラム」とされています。

ビタミンKは、納豆に含まれることがよく知られています。
他には、小松菜、ほうれん草、ニラ、ブロッコリーなどがあります。
ただし、カルシウム、たんぱく質、ビタミンD、ビタミンKについても、摂取量を過度に気にしすぎるのは良くありません。
これらが多く含まれる食品、食材を積極的に取ろうという意識が大切です。
色々な栄養素を含む食材を、毎日食べることを心がけましょう。
注意すべき食品や飲料
逆に、「摂取のしすぎに注意すべきもの」があります。
まずは、アルコールおよびリンの大量摂取は避ける必要があります。

過度の飲酒は、骨芽細胞の働きを弱めます。
また、ビタミンDの代謝にとって重要な臓器である肝臓の機能を邪魔してしまいます。
飲酒は、適量程度にとどめましょう。
リンの大量摂取をさける理由は、カルシウムの吸収が阻害されるためです。
リンは、インスタント食品や加工食品、一部の清涼飲料水などに食品添加物として含まれています。
これらの飲食品の摂りすぎに、注意しましょう。
また、カフェインのとりすぎにも注意が必要です。
カフェイン自体が骨に対して有害なわけではありませんが、カフェインを含む飲料には利尿作用があるため、飲みすぎると多量の尿とともにカルシウムまで失われてしまう可能性が高くなります。
骨粗鬆症予防の運動
骨粗鬆症の予防には、食事療法だけでなく運動療法も重要です。
運動によって骨に刺激を与えることで、骨量の維持や増加につながります。
最大骨量を増やすためには、若いころの運動が大切です。
若いころに有効な運動の種類は、骨に刺激が加わりやすい運動が特に有効です。
閉経前の女性を対象として、運動の強さと骨密度の関係を対象とした研究が過去に行われました。
この研究では、ジャンプ運動/ランニングなどの骨に対する刺激が強い運動と筋力強化運動を組み合わせることで、腰椎と大腿骨近位部の骨密度が上昇したことが分かっています。また、骨に対する刺激が強い運動だけを実施した場合でも、骨密度が上昇しました。
対して、骨に対する刺激が弱い運動では、骨密度の上昇は認められませんでした。
ドイツの医学者であるウォルフ氏が提唱した、
「骨は加えられた力に反発する (ウォルフの法則) 」
はこれを言い表しています。
しかし、こうした運動がどんな方にも推奨されるかというと、あくまでも成長期の子供や骨粗鬆症に至る前の若い人にあてはまることであって、骨脆弱性を持つ高齢者には推奨できません。
上述のような運動は、転倒リスクや骨折のリスクを高めてしまうためです。
ではどんな運動が良いのか
上述のような比較的強度の高い運動でなくとも、何らかの運動習慣は持つことができます。
積極的な運動によって骨密度を増やすことができなくても、それなりの運動習慣によって骨密度が減らずに維持できれば十分と言えます。
骨密度と身体活動の程度や、カルシウム摂取量の関連を検討した研究が過去に行われました。
この研究において、ウォーキングなどの活発な身体活動をしつつカルシウムも十分に摂取していたグループでは、そうでないグループよりも骨密度が有意に高かったという報告があります。
これだけの結果で全てに当てはまるとは言い切れないものの、十分なカルシウム摂取とともにウォーキングなどの運動習慣を身につけることは、骨密度だけでなく健康寿命を伸ばすうえで有用と言えるでしょう。
それでも、高齢になって初めて運動習慣を身につけるのは、簡単ではありません。やはり、若いうちから運動習慣を身につけておくことが非常に重要です。
骨の健康にためにも、特に女性は歳をとってしまう前に、簡単な運動を行う習慣を身につけておきましょう。
しかし、骨粗鬆症患者の全てがこうした運動を行えるかといえば、そうとは限りません。
身体運動機能が衰えてしまった高齢者の方にとっては、かえってウォーキング/筋力トレーニング/ジャンプを伴う運動などは危険である場合が多いからです。
それではこの場合、どんな運動療法が適しているのでしょうか?
転倒予防と骨折予防のための運動
骨粗鬆症による四肢の骨折のほとんどは、転倒により生じます。
つまり、四肢の骨折を防ぐには転倒を予防することが効果的です。
椎体骨折についても、四肢の骨折ほどではないにせよ、転倒予防対策は効果があります。
そして肝心の転倒を防ぐに際しては、患者様ご自身の問題 (内的因子) と、周りの問題 (外的因子) があります。
転倒の原因: 外的因子
外的因子は、
- 部屋が散らかっていて、つまずきやすい。
- 夜間で、足元が暗い。
- 転びやすいサンダルやヒールの高い靴をはいている。
などが挙げられます。
こうした周囲の環境に依存する要因は、部屋を片付けたり、足元を明るくしたり、履物を変えたりすることで、簡単に取り除くことができます。
転倒の原因: 内的因子
内的因子は、
- 筋力低下
- 歩行障害
- バランス障害
が重要因子とされています。
これらのことから、転倒予防のための運動療法には、「下肢の筋力訓練」と「バランス訓練」が行われることが多いです。
運動療法は骨折を本当に予防できる?
もし運動が骨密度/転倒予防に効果があったとしても、肝心の骨折を予防できなければ、骨粗鬆症対策としての目的達成にはなりません。
最近の研究では、「運動療法が骨折を抑制できる」とする発表がみられるようになってきています。
運動療法は役立たないというわけでは決してなく、運動を習慣づけることで健康面や心理面にポジティブな影響をもたらすことができます。
運動療法は骨だけの影響にとどまらず、生き生きとした人生を過ごすことのできる一つの手段といえるでしょう。
運動療法の実際
では、実際におすすめの運動療法を紹介したいと思います。
① ウォーキング
手軽にできる有酸素運動として、1番なじみの深い運動です。糖尿病などの生活習慣病に対しても、効果が実証されています。
骨粗鬆症に対しても、下肢の筋力訓練になると同時に、骨に対して良い機械的刺激を与えることができます。さらに屋外で行えば、日光からの紫外線をあびることで皮膚でのビタミン合成を促すことにつながります。

ただし注意点として、歩行能力が低下している方は、
- 杖や歩行器を使用する。
- 履物は、しっかりとした運動靴を使用する。
- 足元をしっかりと見て歩き、決して早足にならない。
以上に気をつけて行いましょう。
ちなみにウォーキング歩数については、こちらの「骨粗鬆症におけるウォーキング歩数」ページにて詳しく解説していますので、ぜひご覧ください。
② バランス訓練と下肢筋力強化訓練
日本整形外科学会では、転倒予防として「スクワット」と「片脚立ち」を推奨しています。
・スクワット
膝が90度以上曲がらないように気をつけながら、ゆっくりと腰を落としていくようにしましょう。

・片脚立ち
手を軽くテーブルなどに添えながら、「1分間の片脚立ち」を、左右交互に3回ずつ行います。
つらいようであれば、30秒ほどでもよいでしょう。
これら2つの運動は、ロコモティブシンドロームのためのトレーニングにも指定されています。
ロコトレである片脚立ちとスクワットは、効率よくバランス訓練と下肢筋力訓練が可能な運動です。
バランス能力の低下している高齢者や脊柱後彎の高度な方にとっては、これらの運動が難しい場合が多いため、椅子からの立ち上がり運動などに変更してもよいでしょう。
もちろん運動だけでなく、食事も大事です。
運動するための筋肉や、筋肉の支えとなる骨を作るために、適切な栄養素を常日頃から摂取するようにしましょう。
ちなみに骨粗鬆症を予防する栄養素については、こちらの「骨粗鬆症と栄養」ページにて詳しく解説していますので、ぜひご覧ください。
骨粗鬆症予防の薬
次は、薬剤観点の予防法です。
骨粗鬆症の薬には、さまざまな薬剤があります。ここでは、それらを簡単に紹介します。
骨粗鬆症治療に使用される薬には、3つのタイプがあります。
① 骨吸収を抑制する働き
女性ホルモン薬
骨粗鬆症患者に女性が多い理由は、閉経によって女性ホルモンのエストロゲンの分泌量が急激に減ることで、骨吸収が抑制されなくなるためです。
そして、この女性ホルモンを補充するために、「女性ホルモン薬 (エストロゲン製剤)」が登場しています。
この薬は、骨折歴がなく、早期閉経を期したり、閉経後あまり年数の立っていない比較的若年の女性に使用される傾向があります。
ビスホスホネート薬
ビスホスホネート薬は、骨が破壊されることを防ぐ薬です。
「破骨細胞 (はこつさいぼう)」という骨を破壊する細胞の働きを阻害することで、骨が破壊されることを防ぎます。
ビスホスホネート薬は、内服や注射、点滴などさまざまな投与法があります。
効果が確実、かつ臨床成績も豊富で、骨粗鬆症治療の第一選択薬として検討されることが多いです。
しかし副作用として、胃腸障害、発熱、関節痛、そして頻度は極めて低いものの、長期間使用により生じる顎骨壊死や非定型骨折などのリスクもあります。
SERM (選択的エストロゲン受容体作動薬)
SERMは、骨の中にあるエストロゲン受容体に結合することで、骨吸収を抑えて骨密度を上昇させます。
前述した女性ホルモン薬と違い、子宮内膜や乳腺のエストロゲン受容体に対しては働きませんので、乳がんなどのリスクを上げないという働きがあります。
抗RANKL (ランクル) 抗体薬
ビスホスホネート薬と同様に、「破骨細胞 (はこつさいぼう)」が作られることを妨げ、骨吸収を強く抑制する薬です。
抗ランクル抗体薬は、半年に1回の投与で効果が持続することも利点です。
ただし、抗ランクル抗体薬を使用すると、骨から血液へのカルシウム供給が減るために、低カルシウム血症が起こる可能性があります。
② 骨形成を促進する働き
副甲状腺ホルモン薬 (PTH製剤)
PTH製剤は、骨芽細胞を活性化させて骨形成を促進する薬になります。
副甲状腺ホルモンは、断続的に投与すると骨形成を促進する、ということが分かっています。
これを利用して、重症の骨粗鬆症に使用されることが多いです。
抗スクレロスチン抗体薬 (ロモソズマブ)
比較的、新しく現れた骨粗鬆症薬です。
すでに骨折の既往がある重症の骨粗鬆症患者や、既存の治療で効果の出ない患者に使用されることが多いです。
骨の内部で分泌される「スクレロスチン」という物質は、骨芽細胞による骨形成を妨げる作用を持っています。
そしてこの抗スクレロスチン抗体薬 (ロモソズマブ) は、そのスクレロスチンの働きを妨げることで、骨形成を活発にして骨量を増加させます。
③ カルシウムの吸収量を増やす働き
活性型ビタミンD製剤
食事やサプリでどれだけカルシウムを摂取しても、腸で吸収されなければ、骨を作るための材料が不足することになります。
そしてビタミンDは、腸管からのカルシウムの吸収効率を上げる働きがあります。
カルシウム製剤
体内でカルシウムが不足して、血中カルシウム濃度が低下すると、骨からカルシウムが溶け出し、骨の破壊が進んでしまいます。
そのため、カルシウムを補充することでそれを防ぎます。
また、ビタミンDも忘れずに摂取することが大切です。
これらの薬剤を、患者様1人1人の背景 (※) に照らし合わせることで、最適な薬剤を選択していきます。
※過去の骨折歴や既往歴、骨代謝マーカーの数値、価格、生活状況 (独居または家族と同居しているか、自己注射可能かどうか等) 。
もちろん、定期的な骨密度評価や、血清カルシウム値およびその他肝機能障害や腎機能障害などの評価も欠かせません。
骨粗鬆症の予防でお悩みの方は、大阪市にある当院「むつみクリニック」までお気軽にご来院ください。
【参考文献】
- 宮腰尚久: 「骨粗鬆症」伊藤 宣 監修
- 厚生労働省: 「日本人の食事摂取基準 (2015年版)」
- W.Kemmler et al. Effects of exercise on fracture reduction in older adults:a systematic review and metaanalysis, Osteoporos Int 24(7), 1937-50, 2013.